Методика исследования головного мозга при черепно-мозговой травме
/ Науменко В.Г., Грехов В.В. // Судебно-медицинская экспертиза. — М., 1964 — №3. — С. 51-57.

Научно-исследовательский институт судебной медицины (дир. — проф. В.И. Прозоровский) Министерства здравоохранения СССР, Москва
Поступила 21/II 1964 г.
УДК 617.51-001-07 : 610.831-091.079.6
Материалы повторных экспертиз показывают, что нередко исследование головного мозга проводят на недостаточно высоком уровне, однако повторная экспертиза не может восполнить дефекты первичного исследования.
Мало внимания уделяют исследованию артериальной и венозной систем мозга, подкорковых образований, стволового отдела, желудочковой системы, морфологических признаков отека и набухания мозга; неудовлетворительно регистрируют топографию и размеры травматических и патологических очагов.
В процессе судебно-медицинского исследования мозга в отличие от патологоанатомического вскрытия эксперт не всегда в состоянии предусмотреть все, что в дальнейшем может иметь важное значение. Поэтому необходимо подробно изучать и протоколировать все изменения, несмотря на их кажущуюся незначительность.
В докладе на IV Всесоюзной конференции, судебных медиков (Рига, 1962), говоря об особенностях экспертизы черепно-мозговой травмы, мы отметили необходимость выработки единых методических указаний для проведения ее на современном научном уровне. Этой цели посвящена и настоящая статья, основанная на обобщении собственного практического опыта.
Вскрытие костей черепа проводят обычным циркулярным распилом с последующим откидыванием свода. Определяют состояние твердой оболочки: сохранность или разрывы ее (особенно по ходу костных трещин), отсутствие или наличие эпидуральной гематомы с описанием ее вида, размеров в трех измерениях и локализации по отношению к долям мозга. Эпидуральная гематома нередко образует вдавление на поверхности мозга, при этом наблюдается смещение больших полушарий в противоположную сторону с ущемлением гиппокамповой извилины на стороне гематомы. Локализацию, размеры и глубину вдавления обязательно указывают. Отмывают кровь с поверхности оболочки, по возможности отыскивают место разрыва сосуда. Отмечают выраженность, «просвечиваемость» рельефа мозга, кровенаполнение и степень напряжения оболочки (напряженная оболочка не захватывается пинцетом в складку). Описывают состояние синусов и впадающих в них вен.
Исследуют субдуральные гематомы, которые чаще всего имеют вид пластинчатых кровяных свертков и располагаются на выпуклой поверхности полушарий; отмечают их локализацию, протяженность, толщину и вес. Наиболее опасны субдуральные гематомы в области основания мозга и варолиева моста. Не достигая большого объема, они могут бистро приводить к летальному исходу, вызывая острые расстройства ликворо- и кровообращении в базальных цистернах мозга.
После снятия твердой оболочки для обнаружения свежих или старых геморрагий осматривают межполушарную щель мозга, особенно его поперечную цистерну и область вены Галена.
Если пострадавшему была сделана трепанация черепа, подробно указывают локализацию, размеры, форму трепанационного отверстия, степень выбухания (пролабирования) мозга в костный дефект, состояние краев пролабирующего участка, отсутствие или сохранность на нем мягких оболочек или наличие спаечного процесса.
Внимательно осматривают кожно-костный лоскут, закрывающий трепанационный дефект (на нем могут быть следы травмы). При отсутствии костного лоскута его нужно истребовать у хирурга и исследовать в качестве вещественного доказательства, о чем сделать соответствующую запись.
Исследование костей свода и основания черепа проводят до и после удаления твердой мозговой оболочки; оно отличается некоторыми особенностями, которые требуют специального освещения.
Исследование мозга по извлечении его из полости черепа включает (поэтапно) взвешивание и наружный осмотр, исследование на разрезах, изъятие частей мозговой ткани для гистологического исследования (с обозначением мест, из которых взят материал), микроскопическое исследование.
Наружный осмотр в ряде случаев позволяет обнаружить значительную патологию. Осматривают мягкие мозговые оболочки, рельеф поверхности больших полушарий, ствола и мозжечка. Устанавливают цвет мягких оболочек, прозрачность, толщину, состояние поверхностных вен мозга. Большого внимания заслуживают Субарахноидальные геморрагии. При травме они часто имеют ограниченно-локальный характер. Снаружи такие кровоизлияния покрыты паутинной оболочкой. Необходимо подробное протоколирование субарахноидальных кровоизлияний с указанием их локализации, размеров и распространенности по бороздам, в базальные цистерны. При этом следует стремиться к обнаружению источника таких кровоизлияний, что иногда бывает трудно. При подозрении на разрыв оболочечного сосуда или аневризмы желательно отмыть гематому струей воды, предварительно сняв паутинную оболочку.
Подробно исследуют пиакортикальные кровоизлияния, имеющие вид пятен, состоящих из мелкоточечных геморрагий, которые не смываются водой. Указывают локализацию, распространенность и размеры этих кровоизлияний.
Оба вида кровоизлияний, выраженных в разной степени, постоянно наблюдаются при черепно-мозговой травме. Оценка их локализации и распространенности может явиться дополнительным критерием при определении механизма травмы.
Очень важен осмотр и оценка состояния рельефа поверхности моз га, где могут быть выявлены морфологические признаки интрацеребральной гипертензии. Отмечают степень сглаженности рельефа борозд и извилин больших полушарий, выбухание гиппокамповых извилин с наличием или отсутствием на поверхности странгуляционной борозды от давления краем тенториального отверстия; состояние мозжечковых миндалин — их выбухание, наличие на поверхности странгуляционной борозды от ущемления в большом затылочном отверстии. При значительной гипертензии можно наблюдать небольшую поперечную странгуляционную бороздку на вентральной поверхности бульбарного отдела продолговатого мозга, а также выбухание прямых извилин лобных долей с вдавлением их в дырчатую пластинку решетчатой кости.
При осмотре контузионных очагов указывают на локализацию, размеры и сохранность над ними мягких оболочек (целость их в зоне контузионных очагов может быть сохранена).
Затем определяют состояние крупных сосудов основания мозга: виллизиев круг с отходящими от него крупными ветвями, бассейн основной артерии, при этом необходимо иметь в виду анатомические варианты развития сосудов, атеросклеротические изменения и аневризмы.
Большое значение имеет методика разрезов мозга. От нее зависит полнота исследования и правильность взятия материала для гистологического исследования.
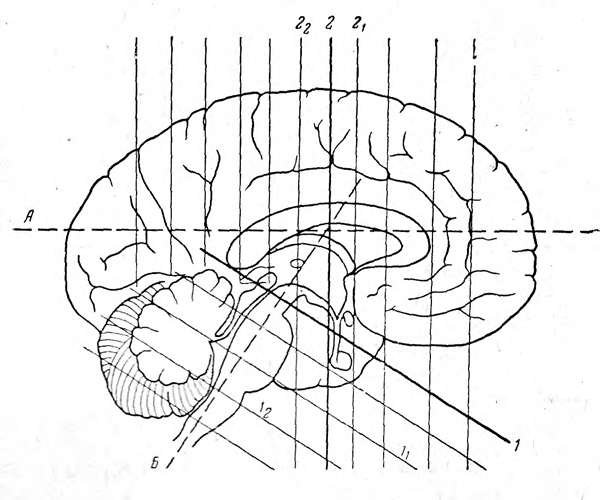
Рис. 1. Схематическое изображение разрезов мозга в плоскостях, перпендикулярных продольной оси больших полушарий (А) и ствола (Б).
Объяснения в тексте.
В судебно-медицинской практике часто применяют разрезы мозга по Вирхову. Один из основных недостатков , этого метода состоит в том, что после разрезов мозг становится непригодным для дальнейшего исследования и фотографирования. Если при первичном исследовании было какое-либо упущение, то практически его невозможно восполнить. Разрезанный мозг уже на секционном столе быстро теряет свою форму, а после фиксации в формалине еще более деформируется. Представляет большие трудности оценка анатомо-топографических соотношений очага травмы. Важные в патологии травмы отделы мозга (таламус, гипоталамическая область) становятся малопригодными для визуального осмотра. Наконец, этот метод, нарушая соотношение частей мозга и его продольной оси, исключает возможность диагностики асимметрии сторон полушарий, что нередко имеет первостепенное значение в пато- и танатогенезе черепно-мозговой травмы.
Горизонтальные разрезы мозга по Флексигу также малоприемлемы. Дополнительными перпендикулярными разрезами мозг измельчают и по фрагментам его трудно восстановить анатомо-топографические соотношения. Этот метод целесообразен, когда требуется сохранить для повторного исследования (после фиксации в формалине) виллизиев круг с отходящими от него крупными сосудами. Приготовление такого препарата оправдано, если сущность патогенеза травмы связана с патологией указанных сосудов (например, при множественных аневризмах).
В настоящее время получил распространение метод, состоящий из серии фронтальных разрезов (рис. 1), которые обеспечивают, осмотр всех отделов мозга.
Из методов фронтальных разрезов наиболее употребительны способы Питре и Фишера, которые сводятся к 6 (Питре) и 7 (Фишер) разрезам, проводимым в определенных плоскостях.
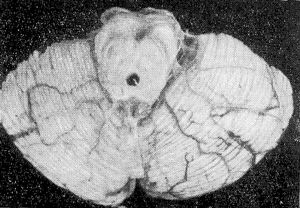
Рис. 2. Средний мозг и мозжечок после
отсечения ствола на уровне ножек мозга.
Продольная ось мозга представляет ломанную линию, поскольку стволовой отдел расположен под некоторым углом к большим полушариям. Поэтому для достижения строгой поперечности разрезов больших полушарии и стволового отдела последний отделяют пересечением на уровне ножек мозга, т. е. среднего мозга (рис. 1, 1; рис. 2). После дующие поперечные разрезы полушарий и стволового отдела проводят раздельно. Указанный первый разрез позволяет исследовать состояние среднего мозга, области сильвиева водопровода и ножек мозга, что при травме головы имеет важное значение, поскольку стволовые геморрагии, быстро приводящие к детальному исходу, локализуются главным образом в среднем мозгу.
Второй разрез проводят перпендикулярно к продольной оси больших полушарий мозга на уров не его воронки; мозг кладут на стол основанием вверх (рис. 1, 2; рис. 3). Этот разрез позволяет оценить состояние больших полушарий, желудочков, подкорковых узлов, проводниковых систем, гипоталамической области.
Третий разрез должен быть направлен поперечно оси стволового отдела мозга через середину варолиева моста и мозжечок (рис. 1,Б; рис. 4)
При этом разрезе возможно обозрение варолиева моста, его покрышки, дна IV желудочка, его полости, полушарий мозжечка и их ядер.
Дальнейшие разрезы проводят по показаниям в зависимости от особенностей случая, но обязательно параллельно сделанным ранее (см. выше).
Наш опыт позволяет считать, что метод фронтальных разрезов вполне себя оправ дал и может быть рекомендован в судебно-медицинской практике как имеющий следующие преимущества перед методами Вирхова и Флексига.
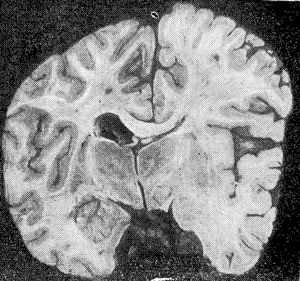
Рис. 3. Главный фронтальный разрез
больших полушарий. Видна деформация их
от сдавления эпидуральной гематомой.
1. Он позволяет осмотреть мозг детально, не пропуская изменений ни в одном анатомическом участке.
2. Хорошо обозреваются одновременно конвекситальная и базальная поверхности больших полушарий, мягкие оболочки, толщина оболочечных кровоизлияний, глубина проникновения их в борозды, пиакортикальные геморрагии, состояние коры на всем протяжении и отношение ее к оболочкам, глубина распространения контузионных очагов, отношение их к желудочкам, подкорковым узлам и проводниковым системам, состояние желудочковой системы, в частности III желудочка, гипоталамическая область.
3. Важным преимуществом метода является возможность установления асимметрии больших полушарий, подкорковых узлов, проводниковых систем, желудочков, а также патологических очагов. Следует подчеркнуть, что смещение, дислокация, асимметрия сторон очень важны в оценке травмы и нередко помогают определить тяжесть травматического процесса и выяснить причины летального исхода.
4. Фронтальные разрезы стволового отдела позволяют с наибольшей полнотой выявить патологию, как это было указано в отношении больших полушарий. Детального описания при этом требует дно IV желудочка (ромбовидная ямка), вся покрышка стволового отдела мозга и область водопровода, где расположены центры дыхания и сердечно-сосудистой деятельности. Невооруженному глазу на поперечных срезах иногда хорошо видны мельчайшие точечные кровоизлияния. Следует остерегаться ошибки и не принять за них поперечно перерезанные полнокровные сосуды.
5. Из серии срезов можно выбрать наиболее характерные для демонстрации, фотографирования или дальнейшей обработки.
6. Поперечные срезы позволяют изъять для гистологического исследования материал из любого участка. Части мозга (кусочки), взятые при других способах разрезов мозга, могут дезориентировать гистолога в отношении топографии мозговой ткани и привести к неправильной оценке гистологических структур, так как микроскопию тонких структур мозга принято изучать на поперечных разрезах; применительно к этому составлены наши и зарубежные руководства и атласы по нервной системе.
7. Поперечные разрезы позволяют до некоторой степени унифицировать как макроскопическое описание, так и микроскопическое исследование мозга.
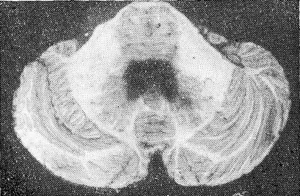
Рис. 4. Разрез поперечно оси стволового
отдела мозга и полушарий мозжечка.
Для гистологического исследования необходимо брать материал из коры с оболочками в участках субарахноидальных и пиакортикальных геморрагий, коры симметричных участков полушарий вне зоны кровоизлияний, контузионных очагов зон предполагаемого удара и противоудара, гипоталамической области со стенками III желудочка и мягкими оболочками основания мозга, аммонова рога симметричных участков полушарий, стенок боковых желудочков в области хвостатых тел (рис. 5), среднего мозга с областью водопровода, покрышки, красных ядер и четверохолмия, дна IV желудочка с областью покрышки и участком варолиева моста, бульбарного отдела продолговатого мозга на уровне верхних олив. Минимальный размер кусочков 2 см2 , толщина 1 см. По техническим условиям гистологической обработки указанные кусочки впоследствии можно уменьшить.
Разрезы мозга и взятие материала для исследования желательно, а во многих случаях обязательно производить после фиксации. Исследование мозга новорожденных всегда лучше проводить после фиксирования, так как разрезы свежего мозга могут совершенно изменить соотношение частей и затруднить поиски и оценку последствий травмы.
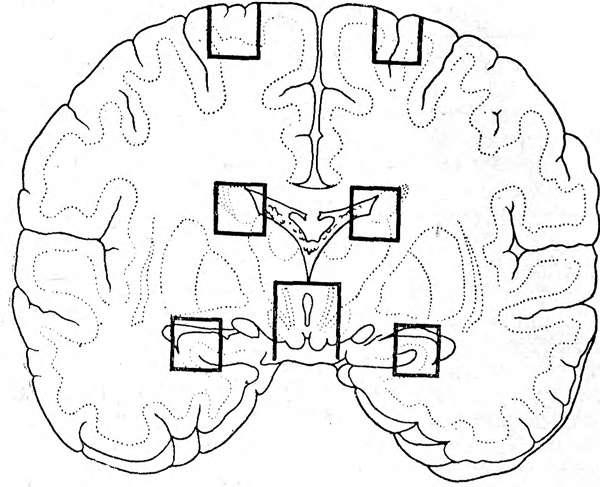
Рис. 5. Схематическое изображение зон взятия материала для гистологического исследования с главного разреза больших полушарий.
Объяснения в тексте.
Фиксация целого мозга не представляет трудностей. Его фиксируют 3—5 л 5—6% раствора формалина в течение 3—5 дней. Во избежание деформации на дно банки кладут вату. Еще лучше мозг подвешивать в растворе на лигатуре, подведенной под передний конец базиллярной артерии. Некоторые авторы рекомендуют до вскрытия черепа наливать сосуды мозга формалином через сонные артерии. Однако для судебно-медицинской экспертизы этот метод непригоден, так как формалин довольно быстро диффундирует ниже уровня лигатуры и мешает обнаружению алкоголя. При отсутствии условий для хранения целого мозга рекомендуется сохранять наиболее характерные его срезы.
Уменьшение объема мозга при 3—5-дневной фиксации незначительно и не имеет практического значения. Уплотнение ткани происходит равномерно, вследствие чего пространственные соотношения не меняются.
Некоторые судебно-медицинские эксперты полагают, что предварительная фиксация затрудняет оценку формы и величины травматических очагов и делает невозможным суждение об отеке и набухании мозга. С этим нельзя согласиться. Напротив, на разрезах свежефиксированного мозга легко выявляются все виды кровоизлияний (особенно мелкоточечные и пурпурозные), а также мелкие кисты. Хорошо сохраняется форма и величина контузионных очагов и раневых каналов, что позволяет измерить их и сфотографировать.
Отеки же и набухания на разрезах свежефиксированного мозга выявляются даже лучше: на фоне уплотненной мозговой ткани отечные участки представляются мягкими с несколько размытыми контурами анатомических структур, а участки набухания имеют блестящую, как бы полированную поверхность, слегка выбухающую и приливающую к плоскости ножа, В оценке степени отека и его роли в танатогенеза важное значение имеют прежде всего такие признаки, как асимметрия полушарий, деформация подкорковых образований, смещение средней линии, пролабирование мозга, ущемление гиппокамповых извилин, мозжечковых миндалин, смещение и деформация стволового отдела. Все эти признаки отека остаются фиксированными в том состоянии, в каком они находились в момент изъятия мозга из полости черепа.
Предварительная фиксация не ограничивает возможности гистологического исследования и позволяет применять основные, наиболее употребительные окраски для изучения центральной нервной системы
Однако в некоторых случаях при необходимости срочных предварительных заключений 3 главных рекомендуемых нами разреза еще можно провести до фиксации мозга, что поможет ориентироваться в характере патологического процесса.
Следует кратко сказать о мозговом придатке. При черепно-мозговой травме вследствие частого поражения диэнцефальной области и прохождения трещин костей через турецкое седло в травматический процесс оказывается вовлеченным гипофиз. Исследования В.Г. Науменко и Е.А. Савиной показали, что в гипофизе в ответ на травму головы рано появляются реактивные изменения, которые выявляются только микроскопически. Поэтому в целях всесторонней оценки травмы во всех случаях обязательно взятие его для последующего гистологического исследования.
В заключение нужно подчеркнуть, что в случаях тяжелой травмы, головы патогенез травматического процесса и причина смерти более или менее очевидны и часто не вызывают спорных вопросов. Однако при закрытой черепно-мозговой травме, заканчивающейся иногда летально, патоморфологические изменения могут быть столь незначительны, что их обнаружение, анализ патогенеза и обоснование причины, смерти весьма затруднительны. В этих случаях особое значение приобретает тщательное исследование мозга.
1 А.И. Абрикосов. Техника патологоанатомических вскрытий трупов. М., 1948, стр. 82.
похожие статьи
Исследование растворов для сохранения и фиксации препаратов внутренних органов с целью исследования морфологических признаков повреждений / Анисимов Л.П., Девятериков А.А., Куличкова Д.В., Лутохина Д.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2020. — №19. — С. 28-29.
Судебная невропатология. Черепно-мозговая и спинальная травмы. Руководство для врачей / Кислов М.А. — 2023.