О судебно-медицинском исследовании трупов детей грудного и раннего возраста, умерших от острых респираторных заболеваний : методические указания
/ Митяева Н.А. — 1973.
О судебно-медицинском исследовании трупов детей грудного и раннего возраста, умерших от острых респираторных заболеваний : Методические указания / Нина Антоновна Митяева. — М., 1973.
Методические указания "О судебно-медицинском исследовании трупов детей грудного и раннего возраста, умерших от острых респираторных заболеваний" подготовлены заведующей судебно-гистологической лабораторией Научно-исследовательского института судебной медицины Министерства здравоохранения СССР старшим научным сотрудником Н.А. Митяевой.
Наиболее частой причиной скоропостижной смерти (СКС) детей грудного и раннего возраста являются заболевания органов дыхания вирусной и бактериальной этиологии. Они обнаруживаются в 70—85 процентах случаев таких смертей; в 30—15 процентах в убывающем порядке идут заболевания кишечника, нервной системы, врожденные пороки сердца и другие.
В соответствии с этим при судебно-медицинском исследовании трупов детей, после исключения признаков насильственной смерти, в первую очередь выясняют, не было ли причиной смерти острое респираторное заболевание.
Все инфекционные заболевания, в том числе респираторные, являясь общими, имеют типичные местные проявления; выраженность местных изменений и общих явлений может быть различной и не всегда совпадает. Возможно такое течение болезни (токсические формы), когда общие явления резко преобладают над местными, последние могут быть незначительными и определяться только при гистологическом исследовании. Соответственно клинические проявления болезни могут быть различными. В одних случаях наступлению смерти предшествуют выраженные местные и общие симптомы респираторного заболевания, в других — при незначительных местных проявлениях бурно развиваются тяжелые общие явления и, наконец, смерть может наступать без каких-либо признаков заболевания даже у детей, находящихся под постоянным медицинским наблюдением (например, в яслях).
Проводя секционное исследование трупов детей, надлежит искать местные признаки острого респираторного заболевания и общие его проявления. Диагноз острого респираторного заболевания как причины СКС ребенка может быть поставлен только при морфологической его документации.
МЕСТНЫЕ ПРОЯВЛЕНИЯ ОСТРЫХ РЕСПИРАТОРНЫХ ЗАБОЛЕВАНИЙ
Местные изменения при острых респираторных заболеваниях выражаются воспалением различной формы и интенсивности, локализующимся в дыхательных путях и легких.
Воспалительный процесс в дыхательных путях часто начинается со слизистой оболочки носа и последовательно переходит на носоглотку, гортань, трахею, бронхи и легкие или останавливается в одном из этих мест. Однако такая последовательность не обязательна. Каждый участок дыхательных путей может поражаться первично и изолированно, в том числе бронхиолы и альвеолярная паренхима.
Местами наиболее частой, «излюбленной» локализации и максимальной выраженности воспалительного процесса в дыхательных путях у детей раннего возраста являются гортань, бифуркация трахеи, хилюсные отделы бронхов. Помимо того, постоянно возникает реакция регионарных лимфатических узлов. Иногда она выражена даже более резко, чем изменения в слизистой оболочке дыхательного тракта. Указанные особенности обращают на себя внимание именно в случаях СКС.
В каждом отрезке дыхательных путей болезненные изменения могут наблюдаться по отдельности « в комбинациях; В одних случаях воспалительный процесс локализуется только в дыхательных путях, распространяясь на значительное их протяжение или ограничиваясь одним участком дыхательного тракта, например, областью голосовых связок, бифуркацией трахеи или носоглоткой. В других случаях местные изменения распространяются и на легкие. При этом также возможны различные сочетания, а именно, в дыхательных путях изменения могут быть выражены резко, в легочной паренхиме — слабо или наоборот: в дыхательных путях — слабо, в легких — резко. Так, при вирусной этиологии респираторных заболеваний постоянно находят интерстициальную пневмонию при незначительном катаре дыхательных путей. Другие формы воспаления легких, в частности, очаговые катаральные пневмонии, бронхопневмонии (обычно бактериальной природы) в случаях СКС встречаются менее часто.
Макроскопические изменения в органах дыхания при вирусных респираторных заболеваниях не специфичны. Наибольшее значение для диагноза имеют микроскопические данные. Располагая современными сведениями и практическим опытом, с большой долей вероятности, можно не только различать бактериальную или вирусную природу заболевания, но даже предполагaть форму бактериальной (стафилококковая, стрептококковая) и вирусной инфекции (грипп, парагрипп, аденовирусная и РС-нфекция)
К местным проявлениям респираторных заболевании можно отнести тонзиллиты и подчелюстные сиаладениты. Очень часто в процесс вовлекаются полости среднего уха.
ОБЩИЕ ПРОЯВЛЕНИЯ ОСТРЫХ РЕСПИРАТОРНЫХ ЗАБОЛЕВАНИЙ
Если в случаях СКС маленьких детей по местным проявлениям болезни ставят диагноз острого респираторного заболевания, то далее следует получить морфологические доказательства его тяжести по общим проявлениям болезни. Только при таком условии можно найти объяснение причины смерти. Это бывает особенно важно тогда, когда местные изменения незначительны.
Острые респираторные заболевания, как и другие общие инфекции, помимо местных воспалительных процессов, проявляются совокупностью изменений во внутренних органах и железах внутренней секреции При токсических формах болезни общие проявления могут быть выражены резко, а иногда они выступают на первый план, по сравнению с местными.
К общим проявлениям болезни относится расстройство кровообращения. Оно часто характеризуется перераспределением крови с преимущественным кровенаполнением системы нижней полой вены, расширением правого желудочка сердца, а иногда переполнением кровью сосудов системы малого круга кровообращения. Обнаруживают петехиальные кровоизлияния в капсуле зобной железы, плевре, эпи- и перикарде, иногда — в эндокарде, слизистой оболочке желудка, кишечника, почечных лоханок Часто отмечают увеличение, набухание, гиперемию и реакцию ретикуло-эндотелия в лимфатических узлах различной локализации, реже находят дистрофические явления в паренхиматозных органах и головном мозгу.
Фолликулы селезенки могут быть слабо выражены с небольшими центрами размножения.
В эндокринных железах обнаруживают изменения двоякого рода. Одни — служат общими проявлениями заболевания (расстройство гемодинамики, изменение проницаемости сосудистых стенок и эйколлоидного состояния других элементов парапластической субстанции), другие — являются неспецифической адаптационной реакцией организма. В ней (реакции) особенно большую роль играют надпочечники и зобная железа, где преимущественно и находят изменения. Однако обнаруживают их и в гипофизе и щитовидной железе. При этом решающим является гистологическое исследование.
ПАТОЛОГИЧЕСКИЕ СОСТОЯНИЯ, СПОСОБСТВУЮЩИЕ СКОРОПОСТИЖНОМУ НАСТУПЛЕНИЮ СМЕРТИ ПРИ РЕСПИРАТОРНЫХ ЗАБОЛЕВАНИЯХ
Если диагноз острого респираторного заболевания не вызывает сомнении, важно выяснить, не было ли у ребенка каких либо патологических состояний, которые могли бы способствовать скоропостижно наступившему смертельному исходу. Из них встречается тимико-лимфатическое состояние: гипоплазия надпочечников, гиперплазия зобной железы и пониженная функциональная активность щитовидной железы. Нередко в этот симптомокомплекс входят сужение аорты и легочной артерии. Уже при внешнем осмотре таких детей обращает на себя внимание повышенная упитанность и пастозность, а при внутреннем исследовании — избыточный подкожно-жировой слой, особенно на брюшной стенке, и гиперплазия лимфатических узлов различной локализации.
Документируется тимико-лимфатическое состояние данными макроскопического исследования надпочечников, зобной железы, аорты и гистологического исследования надпочечников, зобной и щитовидной желез.
Сужение аорты (трех видов — над клапанами, в области перешейка и в нисходящей части), а иногда и сужение легочной артерии (наиболее часто - сужение клапанного отверстия) могут встречаться и независимо от тимико- лимфатического состояния. Эта аномалия развития крупных сосудов у детей раннего возраста, занимающая одно из первых мест среди пороков сердечно сосудистой системы, бывает причиной остро наступающего смертельного расстройства гемодинамики, когда в связи с болезнью к ней предъявляются повышенные требования.
Значительно реже возникают патологические изменения в паращитовидных железах в виде врожденных аномалий развития, кровоизлияний. Определяются они только под микроскопом.
Острое респираторное заболевание у маленьких детей может протекать неблагоприятно на фоне экссудативного диатеза и аллергии.
Морфологическим проявлением экссудативного диатеза, помимо изменений кожи и избыточного подкожно-жирового слоя (находят не всегда), служат универсальная гиперплазия лимфоузлов и лимфаденоидной ткани и значительное увеличение размеров паренхиматозных органов.
Аллергические состояния могут не иметь макроскопических проявлении, а при гистологическом исследовании обнаруживают набухание элементов парапластической субстанции и повышенное количество эозинофилов во внутренних органах, набухание базальных мембран слизистых оболочек, особенно дыхательных путей. Диагноз ставят только после сопоставления (и совпадения) морфологических и клинических данных.
Следует иметь в виду и возможность влияния на скоропостижное наступление смерти хронических алиментарных расстройств.
Цитомегалию в локализованной форме нередко диагностируют при гистологическом исследовании у детей грудного возраста, умерших от острых респираторных заболеваний. Однако она вряд ли может способствовать скоропостижному наступлению смерти.
МАКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ ОРГАНОВ ДЫХАНИЯ
Надлежит тщательно осматривать дыхательные пути на всем их протяжении, фиксируя внимание на местах наиболее частой первичной локализации и максимальной выраженности воспалительного процесса (гортань, бифуркация трахеи, хилюсные отделы бронхов). Следует указывать содержимое просвета дыхательных путей, его характер, наложения на поверхности слизистой оболочки, степень ее кровенаполнения, цвет, набухание, влажность или сухость, присутствие кровоизлияний и т. д.
Нужно исключить присутствие в дыхательных путях инородных предметов, особенно в области голосовых связок, бифуркации трахеи, внелегочных бронхов.
Исследование легких начинают при осмотре грудной клетки. Определяют, не заходят ли передние края легких на средостение и область сердца, отмечают степень этого явления. Обследуют плевральные полости.
После извлечения легких определяют их объем и конфигурацию, взвешивают, осматривают плевральную поверхность, отмечают её цвет в различных отделах легких, степень кровенаполнения, блеск или тусклость, присутствие субплевральных петехий и т. д. Выясняют, нет ли участков, выступающих и западающих по отношению к поверхности легких, особенно.внимательно оценивают края легких. Отмечают степень «крепитации» и консистенцию ткани — пушистость, тестоватость, присутствие очагов уплотнения - их число, величину, очерченность, локализацию. Указывают состояние лимфатических узлов у корня легких — их величину, сочность, набухание, цвет.
В некоторых случаях, в соответствии с обстоятельствами смерти, должен быть произведен продольный разрез и осмотр гортани и трахеи до извлечения их из трупа, т. к. при обычном извлечении дыхательных путей возможно перемещение находящегося в них содержимого.
После внешнего осмотра легкие разрезают. На разрезах устанавливают степень кровенаполнения (учитывая, что у маленьких детей, сравнительно с взрослыми, полнокровие легких выражено больше), влажность или сухость.
Еще раз определяют консистенцию ткани и, если имеются очаги уплотнения, то — их вид: гладкие, зернистые, влажные, сухие и т. д.
Сдавливая поверхность разреза, получают легочный «сок» — содержимое альвеол, бронхов и сосудов. Описывают его вид — кровянистое, пенистое, мутное, гноевидное и т. д. Специально отмечают состояние внутрилегочных бронхов, указывая их содержимое.
Небольшие кусочки из различных мест легких опускают в воду, определяя, плавают они (воздушные) или тонут (безвоздушные).
У детей раннего возраста, умерших скоропостижно, с большим постоянством находят кровенаполнение и отек, субплевральные и интрапульмональные кровоизлияния и выделение слизи из бронхов. Почти с одинаковой частотой обнаруживают эмфизему и ателектазы. Очаговые воспалительные явления находят редко.
МАКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ ДРУГИХ ВНУТРЕННИХ ОРГАНОВ
В ходе обычного исследования внутренних органов надлежит выяснить степень кровенаполнения крупных сосудов системы большого и малого круга кровообращения и кровенаполнения внутренних органов.
С особым вниманием надо отметить кровенаполнение системы нижней полой вены. Обязательно указать состояние сердца, определяя не только вес и размеры, но и интенсивность сокращения левого и правого желудочков, конфигурацию верхушки (округлая, заостренная), состояние полостей желудочков (степень растяжения, кровенаполнения). Необходимо измерить окружность аорты и легочной артерии.
Полагается осмотреть эпи - и перикард, эндокард, слизистую оболочку желудка, кишечника и почечных лоханок на предмет выявления петехиальных кровоизлияний. При наличии последних — отметить их размеры (пылевидные, крупно-точечные), количество, расположение, глубину проникновения в толщу ткани.
Дистрофические изменения в случаях СКС детей бывают выражены нередко, поэтому при осмотре паренхимы органов требуется особое внимание.
Исследуя кишечник, осматривают пейеровы бляшки и солитарные фолликулы. Описывая миндалины и лимфатические узлы различной локализации, указывают их размеры, набухлость, состояние ткани на разрезе — влажность, сухость, окраску, обращают внимание на расположение лимфоузлов — одиночные, конгломераты. Определяют состояние селезенки.
Обязательным является вскрытие полости среднего уха.
Надпочечники освобождают от окружающей клетчатки, измеряют длину и поперечник, отмечают конфигурацию и состояние поверхности, взвешивают. На разрезе определяют толщину коркового слоя и соотношение его с мозговым, указывают цвет слоев (у детей, вследствие малого количества липидов, корковый слой обычно имеет серо-розовый цвет и его оттенки могут меняться в зависимости от степени кровенаполнения сосудов); отмечают присутствие кровоизлияний, размягчений и т. д.
После извлечения зобной железы измеряют ее длину и ширину, взвешивают. Отмечают состояние поверхности ткани па разрезе — степень влажности, окраску, присутствие кровоизлияний и т. д.
После извлечения головного мозга выделяют и осматривают гипофиз.
ВЗЯТИЕ МАТЕРИАЛА ДЛЯ ГИСТОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ
а) Взятие материала для гистологического исследования в целях доказательства местных проявлений острых респираторных заболеваний.
Выше указывалось, что воспалительные изменения в дыхательных путях при острых респираторных заболеваниях нередко обнаруживают только под микроскопом. Поэтому при СКС детей раннего возраста гистологическое исследование приобретает решающее значение и его надлежит производить во всех случаях таких смертей.
Независимо от того, находят ли при макроскопическом исследовании изменения в дыхательных путях, для гистологического исследования нужно брать кусочки из всех отделов внелегочных дыхательных путей, с учетом мест наиболее частой локализации и максимальной выраженности воспалительного процесса.
Часть гортани нужно вырезать так, чтобы в нее попали: спереди — нижний отдел щитовидного хряща, средняя перстневидно-щитовидная связка и перстневидный хрящ, а сзади — перстневидный и черпаловидный хрящи. Из такого кусочка можно приготовить гистологический срез через весь поперечник гортани, так что в него попадут обе голосовые связки (схема 1 и рис. 1).
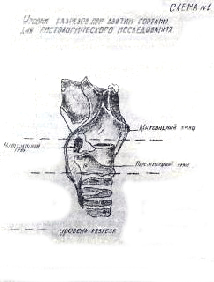
Рис. 1. Гортань на уровне истинных голосовых связок;
гистологический препарат.
Для того, чтобы в тот же срез попали лимфатические узлы, собирающие лимфу от данного отрезка дыхательных путей, гортань должна быть взята с мышцами, связками и окружающей соединительной тканью (лимфатические узлы располагаются спереди от гортани).
Берут три кусочка трахеи: начальную часть (вместе с участком щитовидной железы — для ориентации об уровне трахеи), среднюю часть с претрахеальными лимфатическими узлами, расположенными вдоль трахеи, и область бифуркации с тем, чтобы в гистологический срез -попали начальные отделы обоих бронхов (рис. 2. 3).

Рис. 2: Начальная часть трахеи с тканью щитовидной железы;
гистологический препарат.

Рис. 3. Место бифуркации трахеи; гистологический препарат.

Рис. 4. Бронх ниже места бифуркации, рядом лимфатический узел;
гистологический препарат.
Направляют на исследование кусочки внелегочных бронхов (рис. 4) и кусочки из области «ворот» легких с лимфатическими узлами, а также заднюю стенку глотки, миндалины с дужками и подчелюстные слюнные железы.
Из легких берут кусочки различных долей и участков, из области максимально и умеренно выраженных изменений и нормальной ткани.
б) Взятие материала для гистологического исследования в целях доказательства общих проявлений острого респираторного заболевания и патологических состояний.
Должны быть взяты кусочки печени, сердца (из обоих желудочков и области фиброзного кольца), почек, селезенки, коры головного мозга (обязательно с оболочками), область подкорковых узлов, лимфатические узлы различной локализации, кусочки тонкого и толстого кишечника. Необходимо подвергнуть исследованию надпочечники, зобную и щитовидную железы и гипофиз. При показаниях — выраженных ателектазе или эмфиземе, признаках рахита, а также катамнестических сведениях — надлежит взять для исследования паращитовидные железы.
Пользуясь непосредственной близостью паращитовидных желез со щитовидной (в типичных случаях эпителиальные тельца располагаются выше и ниже места вхождения нижней щитовидной артерии в щитовидную железу), берут кусочки правой и левой долей щитовидной железы вместе с клетчаткой, окружающей их сбоку и сзади. При этом обычно в гистологический срез вместе со щитовидной железой попадают и эпителиальные тельца. Однако надо иметь в виду, что их месторасположение, так же как величина и количество, подвержено вариациям.
Обязательно также гистологическое исследование слюнных желез — околоушных и подчелюстных.
ВЗЯТИЕ МАТЕРИАЛА ДЛЯ МИКРОБИОЛОГИЧЕСКИХ ИССЛЕДОВАНИЙ
В процессе макроскопического исследования органов дыхания надлежит делать мазки содержимого дыхательных путей; задней стенки глотки, гортани, трахеи, бронхов, и отпечатки с их слизистой оболочки и с поверхности разрезов легких в местах, где подозревают патологический процесс. Мазки и отпечатки подлежат бактериоскопическому, вирусоскопическому (цитологическому) и иммунофлюоресцентному анализу. При наличии содержимого в полостях среднего уха из него также делают мазки.
Перед взятием мазков и отпечатков с поверхности разреза легких, ее следует предварительно осушить от крови краем ножа или предметного стекла. Фиксируют мазки и отпечатки нагреванием или подсушиванием при комнатной температуре, лучше под вентилятором. В дальнейшем их окрашивают гематоксилин-эозином и метиленовым синим — основным фуксином (по
Павловскому) для выявления базофильных и фуксинофильных включений вирусного происхождения в десквамированных эпителиальных клетках. По Павловскому одновременно окрашивается и бактериальная (грамположительная и грамотрицательная) флора.
Иммунофлюоресцентные исследования проводят с помощью сывороток, содержащих люминесцирующие (меченые флюорохромом) антитела. Метод основан на реакции антител, содержащихся в сыворотках со специфическими антигенами клеток. При положительных результатах в местах скопления вирусного антигена возникают очаги свечения в виде гранул.
Цитологическое исследование мазков « отпечатков в случаях СКС детей раннего возраста от респираторных заболеваний - эффективный метод их этиологической расшифровки, т. к. внутриклеточные включения вирусного происхождения могут быть обнаружены в десквамированном эпителии уже с инкубационный период болезни.
При необходимости произвести вирусологические и бактериологические исследования, берут участок легких размером 3х4 см и часть трахеи из области бифуркации и помещают раздельно в стерильную посуду, погруженную в лед (при комнатной температуре вирус гриппа быстро инактивируется).
По показаниям, для бактериологического исследования берут кровь из сердца, кусочки внутренних органов и часть тонкого и толстого кишечника с содержимым.
ПАТОЛОГОАНАТОМИЧЕСКИЙ ДИАГНОЗ И СУДЕБНО-МЕДИЦИНСКОЕ ЗАКЛЮЧЕНИЕ
По окончании судебно-медицинского исследования трупа, когда исключается насильственная смерть, формулируют патологоанатомический диагноз, в который вносят все патологические изменения, их характер и локализацию.
После получения результатов гистологического исследования органов и тканей и микробиологических исследований, составляют заключение о причине смерти, в котором указывают основное заболевание (придерживаясь нозологического принципа), дают развернутое его обоснование путем регистрации местных проявлений заболевания и если возможно — его этиологическую расшифровку. Отмечают общие признаки болезни, при этом особо выделяют изменения токсического порядка, сообщают данные о патологических состояниях ребенка. По возможности дают характеристику танатогенеза.
Выполнив методические указания о проведении судебно-медицинского исследования трупов детей раннего возраста, умерших скоропостижно, эксперт в большинстве случаев может диагностировать заболевание и установить причину смерти.
Указания подготовлены заведующей судебно-гистологической лабораторией Научно-исследовательского института судебной медицины Министерства здравоохранения СССР старшим научным сотрудником Н.Л. Митяевой.
Главный судебно-медицинский эксперт Министерства здравоохранения СССР,
профессор В.И. Прозоровский.
Таблица 1. Длина и вес тела (по А. И. Абрикосову)
| Дети до 1 года | ||||
| Возраст | Длина (см) | Вес (кг) | ||
| Новорожденный | 50 | 3,2 | ||
| Ребенок 15 дней | 50 | 3,6 | ||
| » 1 месяца | 54 | 4,0 | ||
| » 2 месяцев | 58 | 5,0 | ||
| » 3 месяцев | 60 | 5,7 | ||
| » 4 месяцев | 62 | 6,3 | ||
| » 6 » | 65 | 7,3 | ||
| » 8 » | 68 | 8,2 | ||
| » 10 » | 69 | 8,9 | ||
| Дети старше 1 года | ||||
| Мальчики | Девочки | Мальчики | Девочки | |
» 1 года | 72 |
71 | 10 | 9,5 |
|
» 2 лет | 80 | 79 | 11,5 |
11,0 |
» 3 лет | 87 |
86 | 12,5 | 12,4 |
» 4 лет |
93 | 92 | 14,2 | 14,0 |
|
» 5 лет | 99 | 98 | 16,0 |
15,7 |
Таблица 2. Вес головного мозга (по А. И. Абрикосову)
Возраст |
Средний вес (г) |
Новорожденный | 380 |
|
Ребенок до 1 года | 910 |
Ребенок до 3 лет |
1080 |
Ребенок до 5 лет | 1250 |
Таблица 3. Вес лёгких (по А. И. Абрикосову)
Возраст |
Средний вес обоих лёгких, вместе (г) |
Новорожденный |
54 |
Ребенок до 1 года | 150 |
|
Ребенок до 3 лет | 260 |
Ребенок до 5 лет |
290 |
Таблица 4. Вес сердца (по А. И. Абрикосову)
Возраст |
Средний вес (г) |
Новорожденный | 24 |
|
Ребенок до 1 года | 37 |
Ребенок до 3 лет |
62 |
Ребенок до 5 лет | 82 |
Таблица 5. Окружность крупных сосудов и перешейка аорты (по Е. К. Жуковой)
Возраст |
Окружность легочной |
Окружность аорты (см) |
||||||||||
мин. | средняя | макс. |
мин. | средн. | макс. | мин. |
средн. | макс. | мин. | средн. |
макс. | |
Ребёнок |
2,2 | 2,6 | 3,0 | 1,9 |
2,2 | 2,6 | 1,1 | 1,3 |
1,9 | 1,5 | 1,8 | 2,0 |
|
Ребёнок | 2,5 | 3,0 |
3,8 | 2,4 | 2,7 | 3,3 |
1,4 | 1,7 | 2.2 | 1,7 |
2,2 | 2,4 |
Ребёнок | 2,9 | 3,2 | 4,0 |
2,6 | 3,0 | 3,4 | 1,8 |
2,0 | 2,4 | 1,9 | 2,4 |
2,7 |
Ребёнок | 3,2 |
3,4 | 4,3 | 2,8 | 3,2 |
3,7 | 2,5 | 2,9 | 2,9 |
2,4 | 2,8 | 3,3 |
Таблица 6. Окружность аорты и легочной артерии (по А.З. Ремизовой и М.Е. Саврик)
Возраст |
Окружность аорты |
Окружность легочной | ||||
мин. | макс. | средняя |
мин. | макс. | средняя | |
|
Новорожденный | 1,7 | 2,3 | 1,98 |
1,9 | 2,9 | 2,3 |
Ребёнок до 1 года | 1,9 | 3,5 | 2,8 |
2,0 | 3,94 | 3,1 |
Ребёнок до 3 лет |
2,5 | 4,3 | 3,3 | 2,8 |
4,6 | 3,6 |
Ребёнок до 5 лет |
3,0 | 4,5 | 3,7 | 3,5 |
4,7 | 4,0 |
Таблица 7. Вес печени (по А. И. Абрикосову)
Возраст |
Средний вес печени (г) |
Новорожденный |
150 |
Ребенок до 1 года | 300 |
|
Ребенок до 3 лет | 460 |
Ребенок до 5 лет |
560 |
Таблица 8. Вес селезёнки (по А. И. Абрикосову)
Возраст |
Средний вес селезёнки (г) |
Новорожденный |
11 |
Ребенок до 1 года | 20 |
|
Ребенок до 3 лет | 43 |
Ребенок до 5 лет |
52 |
Таблица 9. Вес почек (по А. И. Абрикосову)
Возраст |
Средний вес обеих почек (г) |
Новорожденный |
24 |
Ребенок до 1 года | 65 |
|
Ребенок до 3 лет | 100 |
Ребенок до 5 лет |
108 |
Таблица 10. Вес гипофиза (по Н. П. Гундобину)
Возраст |
Средний вес гипофиза (г) |
Новорожденный |
0,1 |
Ребенок до 3 месяцев |
0,1 |
Ребенок до 6 месяцев |
0,07 |
Ребенок 1-2 лет | 0,1 |
|
Ребенок 3 лет | 0,19 |
Таблица 11. Вес щитовидной железы (по А. И. Абрикосову)
Возраст |
Средний вес щитовидной железы (г) |
Новорожденный |
5 |
Ребенок до 1 года | 3 |
|
Ребенок до 3 лет | 8 |
Ребенок до 5 лет |
8 |
Таблица 12. Вес зобной железы (по А. И. Абрикосову)
Возраст |
Средний вес зобной железы (г) |
Новорожденный |
13 |
Ребенок до 9 месяцев | 20 |
|
Ребенок до 1-5 лет | 23 |
Таблица 13. Вес зобной железы (по Гаммару)
Возраст
|
Вес зобной железы | |
Абсолютный |
Относительный | |
Новорожденный |
13,26 | 4,2 |
Ребёнок 1-5 месяцев |
22,98 | 2,2 |
Ребёнок 1-5 лет |
25,7 | --- |
Таблица 14. Вес надпочечников (по А. И. Абрикосову)
Возраст |
Средний вес надпочечников (г) |
Новорожденный |
6 |
Ребенок до 1 года | 2 |
|
Ребенок до 3 лет | 3 |
Таблица 15. Вес и размеры надпочечников (по Н. П. Гундобину)
Возраст
|
Вес тела |
Вес надпочечников |
Длина |
Ширина | ||||
мальчики |
девочки | мальчики | девочки |
мальчики | девочки | мальчики |
девочки | |
Новорожденный | 2500 |
2850 | 5,5 | 7,0 | 3-3,5 |
2,5-3,0 | 4-4,5 | 3,0 |
|
до 3 месяцев | 3800 | 3500 | 5,5 |
3,5 | 1,5-2,0 | 1,7-2,0 | 3,0 |
3,5 |
до 5 месяцев | 4500 |
4000 | 7,5 | 6,5 | 1,7-2,0 |
2-2,5 | 3-4,0 | 3-3,5 |
|
до 9 месяцев | --- | 8100 | --- |
4,0 | --- | 2-2,5 | --- |
3,0 |
до 2 лет | --- |
12000 | --- | 5,0 | --- |
2-3,0 | --- | 3-4,0 |
|
до 3 лет | 13000 | 12200 | 3,5 |
6,5 | 1-2,0 | 1,5-2,0 | 3-4,0 |
4-4,3 |
Таблица 16 Нарастание веса детей на 1-м году жизни (в граммах)
| Дни | Месяцы | |||||||||||
| 1-14 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 |
| 3500 | 3700 | 4800 | 5500 | 6100 | 6900 | 7500 | 8000 | 8400 | 9000 | 9500 | 9700 | 10000 |
похожие статьи
Оценка сосудистых изменений ткани легких у шахтеров, погибших при техногенных катастрофах / Бондарев О.И., Таксанов П.А., Сурков А.М. // Вестник судебной медицины. — Новосибирск, 2012. — №4. — С. 21-25.
Дефицит витамина К у новорожденного как причина внутрижелудочкового кровоизлияния / Божченко А.П., Грига Э.С. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2021. — №20. — С. 23-26.
больше материалов в каталогах
Другие болезни органов дыхания
Беременность, роды, послеродовой и перинатальный период. Смерть детей